自 1965 年以来,世界卫生组织 WHO 定期更新关于对糖尿病进行分类的指南,目前已发布了 5 个版本,其中经典的「 WHO 1999 年糖尿病 4 分类」距今已超过 20 年,2019 年最新版的 WHO 糖尿病分类将糖尿病分为 6 类。
与既往的 4 个糖尿病分型相比,除了删除 T1DM 和 T2DM 的亚型、更新了成人隐匿性自身免疫性糖尿病「LADA」、特定遗传缺陷单基因糖尿病、孕期糖尿病的命名方法外,亮点就是新增 2 个分型分别称为混合型糖尿病和未分类糖尿病。
WHO 1999 年与 2019 年糖尿病分型的不同
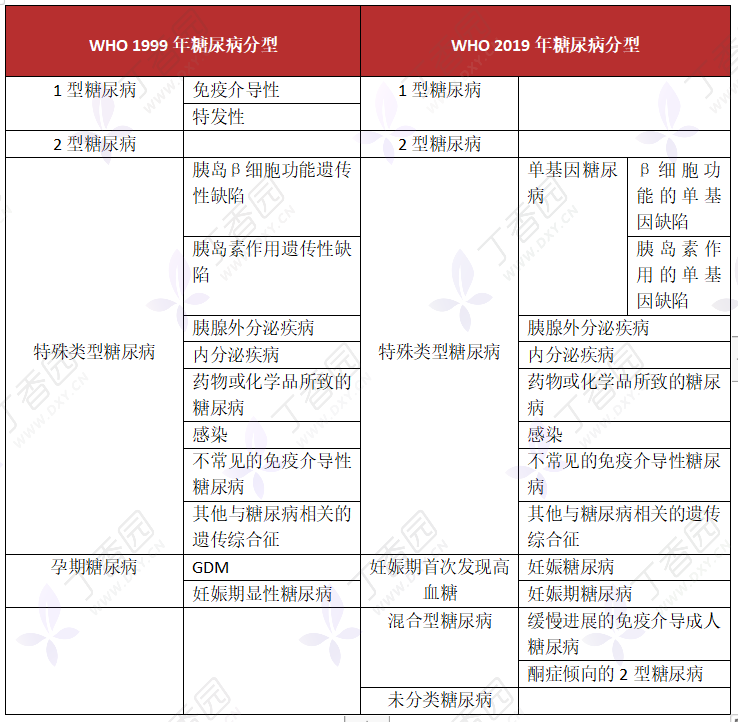
图源:作者绘制
一、T1DM 和 T2DM 亚型删除
1 T1DM 删除 1A 和 1B 两种免疫学分型
既往,T1DM 根据是否伴随免疫学指标分为免疫介导性 1 型和特发性 1 型。
70% ~ 90% 的 T1DM 患者在诊断时可发现有免疫介导过程的证据,该过程有针对谷氨酸脱羧酶「GAD65」、胰岛抗原-2「IA-2」、ZnT8 转运体或胰岛素的 β 细胞自身抗体,并且与控制免疫反应的基因相关;缺乏免疫特征的 T1DM 具体发病机制尚不清楚,但有些人可能是单基因形式的糖尿病。
这两组 T1DM 以前也被称为 1A 型「自身免疫型」和 1B 型「非免疫型」糖尿病,但这一术语不常使用,在临床上也没有帮助。因此,新版指南仅提及 T1DM,不包括 WHO1999 年分类中使用的亚型。
2 T2DM 删除胰岛素抵抗和分泌缺陷两个子类
WHO 1999 糖尿病分类中将 T2DM 分为胰岛素抵抗为主和胰岛素分泌缺陷为主两个子类,胰岛素抵抗为主者存在胰岛素相对性缺乏的情况,胰岛素分泌缺陷者通常也伴胰岛素抵抗,两者很难仔细区分,临床通常不予鉴别,在新版指南中则将子类删除,统称为 T2DM。
二、新增混合型糖尿病
在成年人中为了区分 T1DM 和 T2DM ,提出了新的疾病类别和术语,包括缓慢进展的免疫介导糖尿病和酮症倾向 T2DM。
混合型糖尿病小结

图源:作者绘制
1 缓慢进展的免疫介导成人糖尿病
多年来,人们一直在描述一种由免疫介导的糖尿病的缓慢进展形式,最常见于最初被认为临床表现是 T2DM 病的成年人,但他们有证据显示存在胰岛自身抗体,可以与胰岛细胞中的非特异性细胞质抗原、谷氨酸脱羧酶「GAD」、蛋白酪氨酸磷酸酶 1A-2、胰岛素或 ZnT8 发生反应。
这种形式的糖尿病通常被称为「成人隐匿性自身免疫性糖尿病 LADA」,使用「隐匿性」一词的基本原理是为了将这些缓慢发病病例与经典成人 T1DM 区分开来。
「缓慢进展的免疫介导成人糖尿病 LADA」其临床特点介于 T1DM 和 T2DM 之间,故又称为 1.5 型糖尿病。缓慢进展的免疫介导成人糖尿病和 T1DM 之间的相对差异包括肥胖、代谢综合征的特征、保留更多 β 细胞功能、表达单一自身抗体(特别是 GAD65)和携带 TCF7L2 基因多态性。
「诊断标准」
这种类型的糖尿病没有普遍的诊断标准,但通常使用三个标准:
1)谷氨酸脱羧酶 GADA 自身抗体阳性;
2)诊断时年龄超过 35 岁;
3)诊断后的前 6 ~ 12 个月不需要胰岛素治疗。
目前中国 LADA 的诊断标准为:糖尿病诊断成立后,排除妊娠糖尿病或其他特殊类型糖尿病,并具备下述 3 项:
1)胰岛自身抗体阳性「GADA 为首先推荐检测的抗体,联合 IA-2A、IAA、ZnT8A 可提高检出率」;
2)诊断时年龄 ≥ 18 岁;
3)诊断糖尿病后至少半年不依赖胰岛素治疗。
「治疗原则」
早期使用胰岛素治疗 LADA 较其他药物获益更大,胰岛素应该在 LADA 起病初期使用,或尽量在其他口服降糖药前早期使用。其他可以应用于 LADA 的降糖药有:双胍类、糖苷酶抑制剂、噻唑烷二酮类、DPP-4 抑制剂、GLP-1 受体激动剂。
注意:磺脲类药物很难控制 LADA 患者的血糖,同时,它可增加胰岛自身抗原的表达,维持 ICA 阳性,使 LADA 患者胰岛 β 细胞功能减退加快。因此,目前多主张避免使用磺脲类药物治疗 LADA。
2 酮症倾向的 2 型糖尿病
酮症倾向 2 型糖尿病是一种不寻常的非免疫酮症倾向糖尿病,首次报道于美国纽约弗拉布什(Flatbush)的年轻非裔美国人中。随后在撒哈拉以南非洲人群中描述了相似的表型。
通常,此类患者有酮症并有严重胰岛素缺乏表现,随后进入缓解期暂时不需要胰岛素治疗。报告显示,这些人中有 90% 在 10 年内会发生进一步的酮症事件。
在高收入国家,肥胖男性似乎最容易患这种类型的糖尿病,但在低收入国家人口中瘦个体中也观察到了类似的表现模式。在所有人群中都可观察到酮症倾向 2 型糖尿病,而在欧洲裔人群中最不常见。
虽然它可表现为糖尿病酮症酸中毒,但随后的临床过程更像 T2DM 。潜在的发病机制尚不清楚。疾病出现时会存在 β 细胞的短暂分泌缺陷,在缓解期胰岛素分泌能力显著恢复。没有观察到遗传标记或自身免疫的证据。
可从糖尿病发病的特定流行病学、临床和代谢特征以及胰岛素分泌和作用受损的自然史方面来区别酮症倾向 2 型糖尿病与 T1DM 和经典 T2DM。葡萄糖毒性可能在酮症倾向 2 型糖尿病的急性和阶段性 β 细胞障碍中起作用。
胰岛素治疗后血糖恢复正常,会伴随着 β 细胞胰岛素分泌功能的显著和长期改善。该类患者在应用胰岛素治疗血糖得到控制后,大多数患者的胰岛细胞功能得到明显恢复,高糖毒性所导致的 IR 也会得到改善,在随后的血糖控制中应用口服降糖药血糖控制也良好,预后与普通 T2DM 类似。
三、新增未分类糖尿病
全球范围内肥胖患病率的增加导致儿童和年轻人中常可诊断出 T2DM;同时,与过去相比, T1DM 中儿童和年轻人超重或肥胖现象更为普遍;酮症或酮症酸中毒也不单单局限于 T1DM。这些问题使得糖尿病的分类变得困难,特别是在诊断方面。
临床上部分患者很难在疾病之初就能将糖尿病进行准确分型,因此引入了「未分类糖尿病」。这是一个暂时的类别,因为对于大多数在诊断时被贴上这种标签的人来说,可以在诊断后的某个时候被确诊为合适的类型。
根据 2017 版中国 2 型糖尿病防治指南,对于不能明确分类的糖尿病可以先做一个临时性分类以指导治疗,然后依据对治疗的反应以及随访观察其临床表现,再重新评估、分型。
虽然进一步的检查可能有所帮助:包括检测 C 肽和 T1DM 相关的自身抗体,以及随时间监测内源性胰岛素分泌过程,但这些检查在世界范围内并不广泛,故糖尿病的精确诊断仍然存在困难。
此次 2019 版新增的未分类糖尿病这一分型,则主要适用于此种情况,当患者血糖达到糖尿病诊断标准而又不能准确分型时,则可以诊断为未分类糖尿病。关于此类型糖尿病,其在处理上与既往一致,依旧是继续对糖尿病进行分类尝试,以支持适当的管理决策。
四、妊娠期首次发现高血糖:妊娠糖尿病、妊娠期糖尿病
2013 年 WHO 更新了其 1999 年版在妊娠期间首次发现高血糖的定义和诊断标准。2019 年新的分类包括两类妊娠时首次发现的高血糖,一种是妊娠期糖尿病,其定义与非孕人群相同;另一种是妊娠糖尿病(gestational diabetes),由新推荐的血糖切点定义,该切点低于糖尿病的诊断切点。
妊娠后发现血糖升高,血糖高但低于糖尿病诊断标准时,为妊娠糖尿病,达到糖尿病诊断标准,则诊断为妊娠期糖尿病,与既往的 GDM 和妊娠期显性糖尿病相对应。
妊娠期首次发现高血糖分类

图源:作者绘制
五、更新特定遗传缺陷的单基因糖尿病命名方法
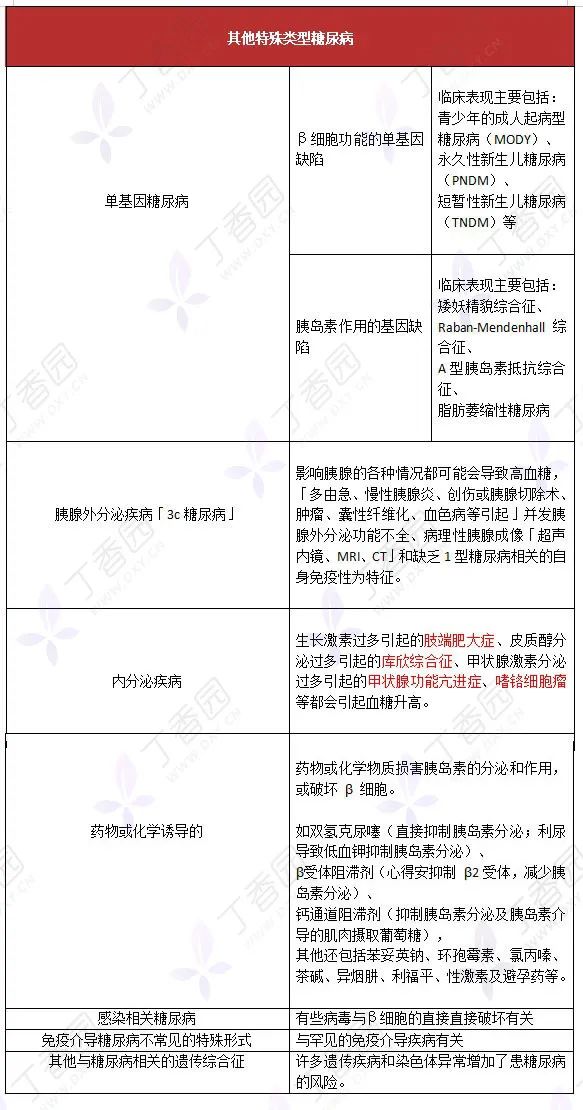
图源:作者绘制
1 特定遗传缺陷的单基因糖尿病命名方法
自从世界卫生组织上一次对糖尿病进行分类以来已 20 年,在定义潜在分子遗传学方面已经取得了相当大的进展,这些分子遗传学可以帮助识别糖尿病的特定亚型。这些进展揭示了各临床亚组的遗传异质性,并使新的遗传综合征得以识别。
最重要的进展是基因诊断可以改善一些人的治疗结局,但在糖尿病患者总数中只占一小部分。因此,在一些国家,基因检测已被用于特定的人群亚组,作为临床管理的辅助手段。
一种简单的糖尿病单基因亚型分类方法是使用突变基因的基因符号 + 临床综合征。
例如:
由于 KNJ11 突变而被诊断为永久性新生儿糖尿病(PNDM)的儿童被标记为 KCNJ11 PNDM。
如果有临床诊断为 PNDM,但没有检查基因突变或没有发现基因突变,那么该患者将仅被归类为 PNDM。
2 单基因糖尿病
单基因糖尿病是由单基因缺陷引起的,其中 β 细胞功能的单基因缺陷的发病率高于胰岛素作用的基因缺陷,尤其以青少年起病的成人糖尿病(MODY)最常见。本病病因明确,遗传检测是诊断本病的金标准。
单基因糖尿病患者通常不典型,容易被误诊、漏诊,但一旦被明确诊断后,对于后续的治疗方案、个体化的血糖管理、疾病预测及遗传咨询等均有益处。
儿童单基因糖尿病临床诊断与专家共识指出,单基因糖尿病的诊断主要包括两点:一是符合糖尿病的诊断标准,二是分子遗传学确定诊断。
临床出现以下信息提示需要进行分子遗传学检测:
1)6 月龄前发病;
2)6 ~ 12 个月龄起病,自身抗体阴性;
3)合并有胰腺外病变;
4)家族 3 代以上高血糖或糖尿病史;
5)诊断 T1DM 5 年后,仍有部分胰岛 β 细胞功能保留,胰岛素需要量低,血清及 C 肽在正常范围或稍低;
6)轻度、非进展的空腹高血糖;
7)新生儿期有高胰岛素性低血糖症;
8)与肥胖程度不符合的显著黑棘皮病表现,可伴有高甘油三酯等脂代谢异常表现;
9)不寻常的脂肪分布,如中央脂肪堆积,四肢脂肪缺乏或肌肉发达。
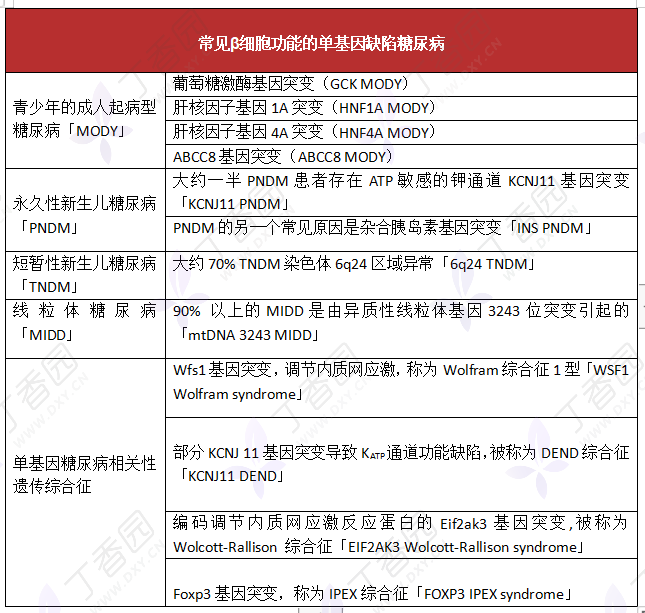
图源:作者绘制
β 细胞功能的单基因缺陷糖尿病中又以 MODY 最常见,MODY 是以胰岛素分泌受损为特征的单基因糖尿病,患儿多保留一定的胰岛素分泌能力,常呈常染色体显性遗传,如无家族史提供,容易被误诊为 T1DM 或 T2DM。
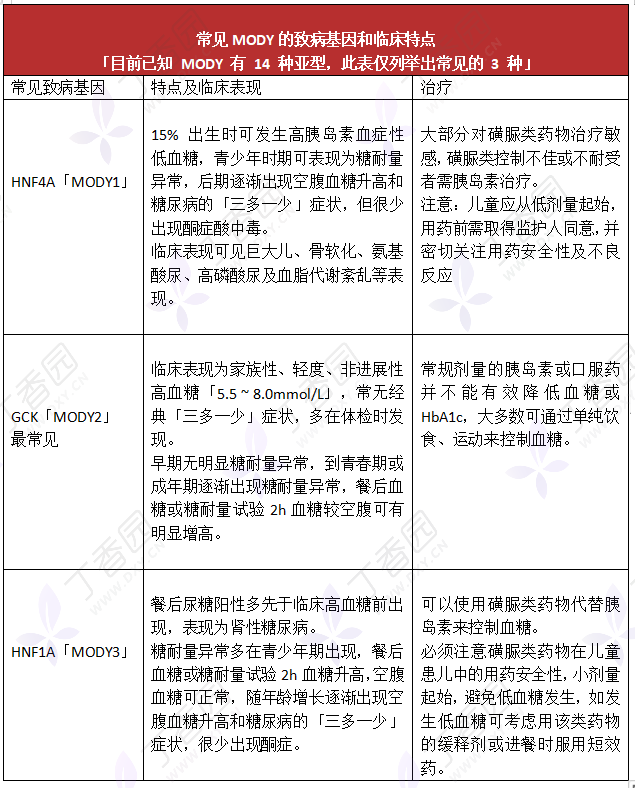
图源:作者绘制
六、未来分类系统
为了开发新的分类系统,需要在理解高血糖和糖尿病的各种病因病理途径和机制方面取得进展。虽然经典的 T1DM 和 T2DM 通常可以在临床上区分,但是许多糖尿病患者所表现的特征,可能让鉴别分型出现困难。
确定混合性亚类是代表不同的实体还是(疾病)连续谱的一部分,还需要新的认知。研究的当务之急是阐明 β 细胞破坏或功能减弱的病因病理途径。
由于这是所有糖尿病的共同特征,未来的分类系统有可能将重点放在这一点上,前提是能够识别与独特临床亚型相关的独特途径,这些途径可能与个体化治疗相关。
需要生物标志物和成像工具来评估 β 细胞质量和功能质量的丧失,并监测治疗干预的进展和反应。
参考文献:
[1] World Health Organization .Classification of diabetes mellitus 2019[S].Gevena;World Health Organization,2019.
[2] 中华医学会糖尿病学分会. 中华医学会糖尿病分会关于成人隐匿性自身免疫糖尿病 (LADA) 诊疗的共识 [J]. 中华糖尿病杂志,2012,4(11);641-647.
[3] 施万春, 邱蔚, 王文华, 李顺斌, 郑淑莺, 姚建平, 周晓慧. 新诊断酮症倾向 2 型糖尿病患者临床特点 [J]. 中国糖尿病杂志,2013,21(12):1071-1073.
[4] 中国 2 型糖尿病防治指南 (2017 年版)[J]. 中国实用内科杂志,2018,38(04):292-344.
[5] 儿童单基因糖尿病临床诊断与治疗专家共识 [J]. 中华儿科杂志,2019(07):508-509-510-511-512-513-514.
[6] ·Subrat Kumar Bhattamisra, Tiew Chin Siang, Chieng Yi Rong, et al. Type-3c Diabetes Mellitus, Diabetes of Exocrine Pancreas - An Update. 2019, 15(5):382-394.
[7] 高峰, 卢梦瑜, 胡秀芬. 胰源性糖尿病诊断与治疗进展 [J]. 医药导报,2018,37(11):1303-1306.
[8] 史玲, 郑淑萍, 万霜, 宋建玲. 继发性血糖升高的原因 (一):内分泌系统疾病 [J]. 中华全科医师杂志,2020(04):376-377-378.
